投稿日: 2023年12月20日 16:12 | 更新:2024年3月6日16:20

男女ともに国内での罹患者数の多いがんです。内視鏡検査による早期発見や治療、QOLの著しい低下を防ぐ機能温存手術も広まっています。
疾患の特徴
逆流性食道炎やピロリ菌が原因

主な治療法
低侵襲な内視鏡治療や腹腔鏡下手術も普及
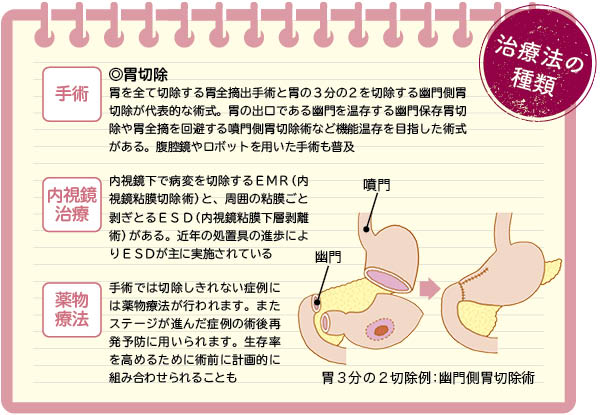
治療の第一選択肢は胃がんの切除です。病変が粘膜に留まっている、ごく早期であれば、内視鏡下の手術が可能です。周囲の粘膜ごと剥ぎとるESD(内視鏡粘膜下層剥離術)が主に行われています。胃切除を伴う手術が不要のため患者の負担が少なくなる上、胃を温存できる利点があります。最近では進行が早く転移しやすい未分化型がんの中にも内視鏡治療で根治できる症例があることがわかり、適応が広がっています。
近年は機能温存や低侵襲化を目指した術式が広がってきました。例えば胃の中央部に3cm程度のがんが発生したとき、従来は主に胃の3分の2を切除する幽門側胃切除が選択されてきました。胃の摘出は動悸、めまい、冷汗、全身倦怠感などの症状(ダンピング症候群)を起こすことがあります。食事摂取量も体重も減少し、QOL(生活の質)が低下する可能性があります。
それらを軽減するのが機能温存胃切除。胃の上部と出口を温存する幽門保存胃切除術や、胃の上部3分の1を切除して下部を温存する噴門側胃切除術があります。また従来は開腹手術が多かったのですが、患者の負担を抑えるため、おなかに数カ所の小さな創口をあけ、そこから器具を挿入して治療する腹腔鏡下手術も普及し、増加傾向にあります。
2018年にはロボット支援下手術も保険適用となっています。繊細な手技が可能で合併症の軽減が期待されています。22年より保険点数も増点され、今後ますます普及することになるでしょう。ただ腫瘍の大きさやリンパ節への転移の有無などによって、開腹手術が適している症例もあるため、適宜使い分けることが必要です。
転移が広がり、切除困難な症例の場合、薬物療法が中心となります。従来からの抗がん剤のほか、分子標的薬や免疫チェックポイント阻害薬なども登場し、選択肢は広がっています。術後補助療法として再発防止の目的で薬物療法が行われることもあります。高度リンパ節転移がある症例に対しては、術前化学療法として、根治切除との組み合わせで生存率を上げる試みがなされています。
近年は機能温存や低侵襲化を目指した術式が広がってきました。例えば胃の中央部に3cm程度のがんが発生したとき、従来は主に胃の3分の2を切除する幽門側胃切除が選択されてきました。胃の摘出は動悸、めまい、冷汗、全身倦怠感などの症状(ダンピング症候群)を起こすことがあります。食事摂取量も体重も減少し、QOL(生活の質)が低下する可能性があります。
それらを軽減するのが機能温存胃切除。胃の上部と出口を温存する幽門保存胃切除術や、胃の上部3分の1を切除して下部を温存する噴門側胃切除術があります。また従来は開腹手術が多かったのですが、患者の負担を抑えるため、おなかに数カ所の小さな創口をあけ、そこから器具を挿入して治療する腹腔鏡下手術も普及し、増加傾向にあります。
2018年にはロボット支援下手術も保険適用となっています。繊細な手技が可能で合併症の軽減が期待されています。22年より保険点数も増点され、今後ますます普及することになるでしょう。ただ腫瘍の大きさやリンパ節への転移の有無などによって、開腹手術が適している症例もあるため、適宜使い分けることが必要です。
転移が広がり、切除困難な症例の場合、薬物療法が中心となります。従来からの抗がん剤のほか、分子標的薬や免疫チェックポイント阻害薬なども登場し、選択肢は広がっています。術後補助療法として再発防止の目的で薬物療法が行われることもあります。高度リンパ節転移がある症例に対しては、術前化学療法として、根治切除との組み合わせで生存率を上げる試みがなされています。

※『名医のいる病院2023』(2023年1月発行)から転載
【関連リンク】


















































胃がんは胃の最も内側の粘膜で生じ、進行に伴い粘膜下層、固有筋層と胃壁内へ広がり、最終的には他の組織へと転移していきます。
主な原因は2つ。最も多い理由がピロリ菌の感染ですが、衛生環境の整備や除菌療法の普及により、近年は減少傾向にあります。一方、増加傾向にあるのが逆流性食道炎を要因とする食道胃接合部がんです。食生活の欧米化による肥満の増加を背景に、胃液が逆流して胃と食道のつなぎ目が傷つき、がんを発症します。
早期では症状がでることはほとんどなく、自覚症状が現れる頃には、ある程度進行していることがあります。
検査方法としては検診などで行われるバリウムを用いた胃のX線検査が従来行われていましたが、現在は口や鼻から胃に通したカメラで粘膜を直接確認する内視鏡検査が広く普及しています。内視鏡検査では病変が粘膜に留まるような、ごく早期の病変も発見できます。発症が増えてくる40歳以降であれば、一度は内視鏡検査を受けるのが望ましいでしょう。その有用性から自治体検診などにも徐々に取り入れられてきています。
また検診だけでなく、1週間以上続く痛みや、食前食後に必ず痛みを感じるなど、胃の異変を感じたら内視鏡検査を受けることをお勧めします。